
Inleiding
Deze folder geeft u informatie om goed voorbereid te zijn op de operatie aan de dikke darm. Daarnaast wordt ingegaan op het herstelprogramma, de operatie zelf en het ontslag. Heeft u naar aanleiding van deze folder nog vragen of zijn er onduidelijkheden, dan kunt u uw vragen stellen aan de casemanager GE-Oncologie. Achterin de folder is ruimte om uw vragen te noteren. Zo voorkomt u dat u ze vergeet te stellen. Het is prettig als uw partner of naaste ook de folder leest. Zij hebben dan ook en duidelijk beeld van uw operatie en de herstelperiode. Het is goed u te realiseren dat voor u persoonlijk de situatie anders kan zijn dan beschreven.
Wat is de functie en de ligging van de dikke darm?
Ons voedsel komt via slokdarm, maag en dunne darm terecht in de dikke darm. De dikke darm is het laatste deel van ons spijsverteringskanaal. De dikke darm onttrekt water en zouten aan de brij waardoor de ontlasting indikt. Deze functie kan ook nog goed vervuld worden wanneer een groot deel van de dikke darm is verwijderd. De dikke darm is in totaal ongeveer 1,5 meter lang. Onderstaande tekening geeft een schematische weergave van de darm weer.
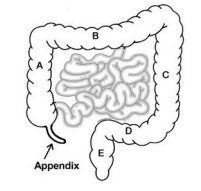
Waarom is een dikkedarmoperatie nodig?
Er is bij u een kwaadaardige afwijking (of het vermoeden van kwaadaardigheid) vastgesteld in de dikke darm. De operatie die nodig is om deze afwijking te verwijderen hangt af van de plaats van de afwijking in de dikke darm.
Klachten
De klachten die bij afwijkingen aan de dikke darm kunnen optreden, zijn sterk afhankelijk van de aard en de plaats van de afwijking. Klachten die kunnen optreden zijn onder andere:
- Bloedarmoede;
- Veranderingen in de regelmaat van de stoelgang;
- Verstoppingen of afwisselend verstopping en dan weer diarree, bloed of slijm bij de ontlasting, het gevoel ontlasting te moeten krijgen terwijl er niets of niet veel komt.
Het kan ook zijn dat u helemaal geen klachten ervaart en dat de afwijking op een andere manier aan het licht is gekomen, bijvoorbeeld via het bevolkingsonderzoek naar darmkanker.
Voorafgaand aan de operatie heeft u een afspraak op de polikliniek met de chirurg. Hij/zij zal u beoordelen en samen met u de voorgestelde ingreep bespreken. Het is fijn wanneer u iemand mee neemt naar deze afspraak.
Darmvoorbereiding
U start 3 dagen voor de operatie met het drinken van SSD drank. SDD staat voor Selectieve Darm Decontaminatie. De drank bevat antibiotica die de kans op infecties rondom de operatie verkleint. U moet 4 keer per dag 5 ml van de drank innemen, tot de avond voor de operatie. De apotheek geeft u schriftelijke informatie over het gebruik van deze drank mee.
Aansluitend aan de poli bij de chirurg kunt u dit drankje ophalen bij de ziekenhuisapotheek van het Amphia ziekenhuis.
Voorafgaand aan de operatie heeft u ook nog een keer een afspraak met de anesthesioloog op het Voorbereidingsplein. Daar worden de details rondom de narcose en de pijnstilling na de operatie met u besproken.
Fit voor de operatie
Stoppen met roken en alcoholgebruik
Het is bekend dat mensen die roken méér kans hebben op complicaties na de operatie. Zo is de kans op een wondinfectie 2 keer zo groot. We adviseren u daarom dringend zo snel mogelijk te stoppen met roken, liefst minimaal 6 weken voor de operatie.
We raden u ook aan om het gebruik van alcohol in de weken voor de operatie zoveel mogelijk te beperken.
U kunt zelf al veel doen om uw conditie te verbeteren. Dat is belangrijk om de operatie goed te doorstaan en snel te herstellen nadien met minder complicaties. Probeer in beweging te blijven en gezond te eten.
Om zo fit mogelijk te zijn voor een operatie bieden we u ook een programma aan met begeleiding van fysiotherapie en diëtetiek. U ontvangt daarvoor een uitnodiging voor de prehabilitatie poli.
Na het ontslag moet u er rekening mee houden dat u nog niet alles kunt doen zoals voor de operatie. Bespreek vooraf met uw naasten of zij u deze dagen kunnen ondersteunen thuis. Indien tijdens de opname verwacht wordt dat u na ontslag specialistische zorg nodig heeft zal dat vanuit de afdeling geregeld worden.
Hoe verloopt de operatie?
De operatie vindt plaats onder algehele anesthesie (narcose). Er zijn veel soorten operaties mogelijk aan de dikke darm. De chirurg bespreekt met u welke operatie bij u waarschijnlijk zal worden uitgevoerd. De soort operatie is afhankelijk van de plaats van de afwijking in de dikke darm.
Kijkoperatie (laparoscopie)
Hierbij worden kleine sneetjes in de buik gemaakt waar instrumenten doorheen kunnen. Het kan zijn dat de chirurg tijdens de kijkoperatie gebruik maakt van de operatierobot (Da Vinci) Uw buik wordt bij de operatie opgeblazen met gas zodat de chirurg meer zicht- en werkruimte heeft. Dit gas verdwijnt vanzelf weer uit uw lichaam.
Open operatie (laparatomie)
Hierbij krijgt u een grotere wond. Ook wel de klassieke ingreep genoemd. De keuze voor een kijkoperatie of open operatie hangt onder andere af van uw persoonlijke situatie.
Nadat het aangedane darmdeel is verwijderd zal de chirurg indien mogelijk de resterende darmdelen weer met elkaar verbinden. Een dergelijke verbinding noemen we een anastomose of naad. In bepaalde situaties is het aanleggen van een tijdelijk of blijvend stoma echter nodig. Reden om een stoma aan te leggen kan zijn dat de chirurg wil voorkomen dat er ontlasting langs de (nieuwe) kwetsbare darmnaad komt. Als de chirurg verwacht dat er een stoma aangelegd zal moeten worden of er is een kans daarop, dan krijgt u ook een afspraak bij de verpleegkundig consulent MDL Stomazorg. Zij zal u uitgebreid informeren over wat een stoma is, welke opvangmaterialen er zijn, en samen met u op uw buik een plaats aantekenen zodat de stoma op een goed zichtbare en verzorgbare plaats komt.
Risico’s
Geen enkele operatie is zonder risico's. Zo is er ook bij een operatie aan de dikke darm kans op complicaties aanwezig, zoals trombose, longontsteking en nabloeding. Wondinfecties komen bij dikkedarmoperaties vaker voor dan bij andere soorten operaties en geven dan aanleiding tot een vertraagde wondgenezing.
Bij operaties aan de dikke darm kan zich ook nog een ernstige complicaties voordoen als de darmnaad (de anastomose) niet goed vastgroeit en gaat lekken. In zo’n geval moet meestal een nieuwe operatie volgen, waarbij de anastomose soms moet worden losgemaakt en er een stoma wordt aangelegd.
Als gevolg van de operatie kan de beweging van de darm (peristaltiek) verstoord zijn. We zeggen dan dat de buik niet op gang is (ileus). Dit gaat over het algemeen vanzelf weer over. Het kan misselijkheid en een bolle buik veroorzaken. Soms is hiervoor een dieet nodig.
De afdelingsverpleegkundigen begeleiden u tijdens de opname op de afdeling. Als er bij u een stoma aangelegd moet worden of de kans daarop aanwezig is, dan informeert de MDL stoma consulent u over de stoma.
Wat verwachten we van u?
U heeft zelf een zeer belangrijke rol in het herstelprogramma. Uw opname duurt in principe 3 dagen. Het herstel van de operatie vraagt veel inzet van u. Het is belangrijk dat u al snel na de operatie weer in beweging komt onder begeleiding van de fysiotherapeut en de verpleegkundigen van de afdeling. Op de dag van de operatie kunt u alweer minimaal een kwartier in de stoel zitten. Als u naar huis gaat loopt u alweer regelmatig over de gang en zit u het grootste deel van de dag in een stoel.
Doordat u na de operatie weer snel drinkt en eet, komt u sneller in uw normale leef ritme van vóór de operatie. De verpleegkundige van de afdeling neemt elke ochtend uw dagprogramma met u door, zodat u weet wat we van u verwachten. Als u een stoma krijgt, is het belangrijk om zo spoedig mogelijk de verzorging mee op te pakken. We vinden het namelijk belangrijk dat u uw stoma zelf leert verzorgen, zodat u uw ontslag met vertrouwen tegemoet kunt zien.
Dagprogramma gedurende uw opname in het ziekenhuis
Het team van de afdeling chirurgie heet u van harte welkom! De komende dagen zetten chirurgen, afdelingsartsen, verpleegkundigen, fysiotherapeuten, diëtisten casemanagers GE-Oncologie en de MDL/stoma consulenten zich in om uw operatie en de herstelperiode zo goed mogelijk te laten verlopen.
De dag van opname
We maken u en uw partner/ familie vandaag wegwijs op de afdeling en bereiden u (verder) voor op de operatie.
Uw opnamedag en opnametijdstip zijn afhankelijk van het tijdstip van operatie. Wordt u in de ochtend geopereerd dan wordt u de dag voorafgaand aan de operatie opgenomen. Is uw operatie in de middag dan wordt u in de ochtend van de operatiedag in het ziekenhuis verwacht. Afdeling opname zal u hierover informeren.
U wordt ontvangen door de verpleegkundige. Zij brengt u op de hoogte van de gang van zaken op de afdeling en bespreekt met u of alle noodzakelijke voorbereidingen zijn getroffen.
De diëtiste zorgt ervoor dat uw voeding verantwoord wordt samengesteld. De voedingsassistenten en verpleegkundigen hebben dagelijks contact met de diëtiste. Wanneer dit noodzakelijk is zal de diëtiste u gedurende uw opname ook zelf bezoeken.
Indien dit vooraf met u afgesproken is, zal de consulent MDL Stomazorg langs komen om samen met u een voorkeursplaats voor de stoma op uw buik te bepalen.
Voorbereiding op uw operatie
Het is van belang dat u voor de operatie voldoende en voedzaam heeft gedronken. Drink de avond voorafgaand aan de operatie 800 ml dubbeldrank. Indien u dan al opgenomen bent krijgt u dit in het ziekenhuis. Als u suikerziekte heeft moet u dit niet doen.
U hoort van de afdeling opname of de afdelingsverpleegkundige wanneer u nuchter moet blijven. Van de verpleegkundige krijgt u de folder: ‘Een slimme manier van nuchter blijven’.
Gebruikt u medicijnen? De verpleegkundige vertelt u welke medicijnen u gewoon mag innemen en welke u eventueel (tijdelijk) niet mag innemen.
Heeft u vragen? Stel ze dan aan de verpleegkundige.
De operatiedag
Vandaag wordt u geopereerd. Van de verpleegkundige hoort u hoe laat dit ongeveer zal zijn.
U dient tot twee uur voor de operatie nog een (koolhydraatrijke) voorbereidingsdrank te hebben gedronken. Als uw operatie bijvoorbeeld om 8.00 uur is, dan wordt u om 6.00 uur gewekt om deze drank (Preop) te drinken. Deze drank zorgt ervoor dat u zich na de operatie beter voelt.
Op de operatiekamer of in de voorbereidingsruimte wordt voor vochttoediening en toediening van medicijnen een infuus ingebracht (een dun slangetje in een bloedvat).
Als de voorbereidingen klaar zijn wordt u onder narcose gebracht en geopereerd. Na de operatie verblijft u enige tijd op de uitslaapkamer (recovery). Zodra u terug bent op de verpleegafdeling, neemt de verpleegkundige telefonisch contact op met uw partner/familie.
Na de operatie
Voor de operatie zijn er met u afspraken gemaakt over de pijnstilling. Daarnaast krijgt u op vaste tijden van de verpleegkundigen medicijnen in de vorm van een tablet of zetpil. Heeft u toch pijn, geef dit dan aan. Dan kan de verpleegkundige in overleg met de arts de pijnstilling bijstellen. Onderzoek heeft namelijk aangetoond dat goede pijnbestrijding na een operatie, het herstel van de patiënt bevordert. Dat u niks voelt van een ingreep is niet reëel maar het is belangrijk om comfortabel te zijn.
We adviseren u bij pijn of gevoeligheid het wondgebied te ondersteunen met uw hand. Bijvoorbeeld bij hoesten.
U heeft een infuus om vocht en eventueel medicijnen toe te dienen.
Wat verwachten we van u vandaag?
Om de darmbewegingen weer op gang te krijgen is het belangrijk om, zodra dat mogelijk is, weer te gaan drinken. Probeer in elk geval een halve liter te drinken. U kunt misselijk zijn. De verpleegkundigen weten precies wat ze u hiertegen mogen geven, vraag er gerust om.
Om vele redenen is bedrust eigenlijk slecht. Het verhoogt bijvoorbeeld de kans op trombose, belemmert de darmperistaltiek en vermindert het vermogen om goed door te ademen en op te hoesten. Na de operatie moet u dus weer snel uit bed komen. Wij streven ernaar dat u minstens 15 minuten naast het bed in een stoel zit. De verpleegkundige zal u hierbij ondersteunen.
Heeft u vragen? Stel ze dan aan de verpleegkundige.
Het herstelprogramma: de eerste dag na de operatie
Bij de lichamelijke verzorging zult u vandaag mogelijk nog hulp nodig hebben van de verpleegkundige. Een deel van de dag brengt u door in een stoel naast het bed of lopend over de gang. De verpleegkundige en fysiotherapeut zullen u hierbij ondersteunen.
Wat verwachten we van u vandaag?
Probeer meer dan een liter te drinken. Zodra u voldoende drinkt, kan het infuus verwijderd worden. Zes uur na de operatie start u met een injectie om de kans op trombose sterk te verminderen. Hier gaat u thuis ook nog mee door gedurende in totaal 28 dagen. De afdelingsverpleegkundige zal u instructies geven om dit zelf te doen na ontslag.
U krijgt energie- en eiwit verrijkte maaltijden, dus u mag gewoon eten. Uw darmen werken het beste wanneer er weer voedsel in komt. Naast de maaltijden, krijgt u vandaag 2 pakjes drinkvoeding. Het is belangrijk dat u deze opdrinkt, er zitten namelijk veel voedingsstoffen in, die uw herstel bevorderen. U moet vandaag minimaal twee keer, drie uur uit bed komen. De verpleegkundigen en fysiotherapeuten gaan u hierbij ondersteunen. Trek uw eigen kleding aan!
Gedurende de opname dagen krijgt u magnesiumkauwtabletten om de ontlasting soepel en wat dunner te houden. In uitzonderlijke situaties is dit niet nodig.
Wanneer u een stoma heeft gekregen zal de verpleegkundig consulent MDL stomazorg dit samen met u verzorgen en u hierover uitleg geven. Probeer zo snel mogelijk mee te kijken! Ze zal u vragen om vanaf vandaag, dit zoveel mogelijk zelf te doen, uiteraard onder begeleiding van de verpleegkundige. Bespreek al uw vragen en mogelijke twijfels, betrek ook uw partner/familie hierin. Zo raakt u langzaam gewend aan het stoma en leert u het verzorgen.
Dagelijks wordt met u besproken of ontslag mogelijk is. Heeft u of uw partner/ familie vragen over het naderende ontslag? Stel ze dan.
Het herstelprogramma: de tweede dag na de operatie
Het wondverband wordt verwijderd en zo mogelijk ook eraf gelaten. U kunt vandaag ook weer gaan douchen. Heeft u daarbij nog ondersteuning nodig, dan zal de afdelingsverpleegkundige u daarbij helpen. U kunt ook uw gewone kleding weer aan.
Wat verwachten we van u vandaag?
U komt minimaal 8 uur uit bed. Dit kunt u het beste verdelen over een aantal keren per dag. De verpleegkundige en fysiotherapeut ondersteunen u hierbij. Het is prettig als u een boek of iets anders binnen handbereik heeft zodat u zich op een plezierige manier kunt ontspannen.
Probeer minimaal 1,5 liter te drinken. U krijgt ook vandaag energie- en eiwit verrijkte maaltijden. Daarnaast krijgt u, net als gisteren, 2 pakjes drinkvoeding.
Het herstelprogramma: de derde dag na de operatie
Indien u voldoende bent hersteld kunt u met ontslag.
Voorafgaand aan het ontslag: ‘de balans opmaken’.
De verpleegkundige voert vandaag een ontslaggesprek met u. Bij voorkeur samen met uw partner, een familielid of uw contactpersoon. We kijken terug op uw herstel en bespreken of u naar huis kunt. Alleen als u onvoldoende herstelt en echte ziekenhuiszorg noodzakelijk is, blijft u langer opgenomen.
Doordat u kort in ons ziekenhuis verblijft, voorkomt u complicaties zoals ziekenhuisinfecties. Ook herstelt uw conditie sneller en bent u snel weer in staat om uw normale leefgewoontes op te pakken.
We nemen kort het verloop van de opname door; u kunt aangegeven wat u als prettig en minder prettig hebt ervaren. Verder kunt u vragen stellen om ervoor te zorgen dat u met een vertrouwd gevoel naar huis gaat. Daarnaast zal de verpleegkundige u informeren over zaken die voor u van belang zijn als u weer thuis bent.
We bereiden uw ontslag alvast voor. Bijvoorbeeld: recepten schrijven en controle afspraken maken.
Klaar voor ontslag?
Voordat u naar huis gaat:
- Moet u kunnen eten en zelfstandig kunnen lopen.
- Moet uw lichaamstemperatuur beneden de 38 graden zijn.
- Als u een stoma heeft, moet u dit zelf (of met ondersteuning van uw naaste) kunnen verzorgen.
- In de ochtend bezoekt de zaalarts u en wordt samen met u bekeken of het ontslag door kan gaan.
Heeft u vragen? Stel ze dan aan de verpleegkundige.
U krijgt een afspraak mee voor gezamenlijke poliklinische controle bij:
- De chirurg;
- De casemanager GE-Oncologie;
- Indien u een stoma heeft gekregen bij de verpleegkundig consulent MDL Stomazorg.
Inpakken en … afscheid nemen
Vanochtend kunt u eventueel een gastvrouw vragen u te helpen bij het inpakken van uw spullen.
Na ontslag
Als u eenmaal thuis bent is het voor uw herstel belangrijk dat u actief blijft. Voor u is het belangrijk om te weten welke activiteiten u wel of niet mag doen. Dit is afhankelijk van de hinder die u ondervindt van het operatiegebied. Over het algemeen geldt: dat wat u kúnt doen, mag u doen. Het is dus belangrijk dat u luistert naar uw lichaam. Wanneer u weer helemaal van de operatie hersteld zal zijn, is moeilijk aan te geven in een folder. Dat zal afhangen van de grootte van de operatie, de aard van de aandoening en hoe u zich op dat moment voelt. Een verpleegkundige zal voor uw ontslag dit met u doornemen in een gesprek.
De casemanager GE-Oncologie neemt telefonisch contact met u op als u thuis bent.
Wanneer moet u zelf direct contact opnemen met de casemanager GE-Oncologie? U moet (ook in de avond, nacht of in het weekend) contact opnemen als u de volgende problemen heeft: -
- Koorts (boven 38,5 C);
- Overgeven; - hevige buikpijnen;
- Wondproblemen.
Algemeen telefoonnummer: (076) 595 58 83.
Telefonische afspraak.
Voor vragen of opmerkingen waarbij geen spoed nodig is, kunt u bellen naar het telefonisch spreekuur van de casemanager GE-Oncologie. Elke werkdag van 09.00 tot 09.30 uur.
Algemeen telefoonnummer: (076) 595 58 83. U kunt ook mailen: casemanager.GE.Oncologie@amphia.nl
De uitslag van het microscopisch onderzoek van het verwijderde darmweefsel is na ongeveer tien werkdagen bekend en bespreekt de chirurg met u op de polikliniek. Naar aanleiding van deze uitslagen kan een aanvullende behandeling worden geadviseerd. De casemanager GE-Oncologie is bij dit gesprek aanwezig,
Vaak komen pas na het gesprek over de uitslag, vragen bij u op. Ook kan het allerlei gevoelens oproepen. Als u er behoefte aan heeft kunt u een extra afspraak maken met de casemanager GE- Oncologie. Algemeen telefoonnummer: (076) 595 58 83.
Hoe lang u poliklinisch moet worden gecontroleerd, hangt samen met de aard van uw ziekte.
Als u een (blijvend) stoma heeft, dan blijft u onder controle bij de verpleegkundig consulent MDL Stomazorg op de polikliniek. Bij iedere controle krijgt u een vervolgafspraak mee. Vergeet s.v.p. niet uw stomamaterialen mee te nemen.
Meer informatie
- www.darmkanker.info
- www.mlds.nl
- www.stomavereniging.nl
Ruimte voor uw vragen en/of opmerkingen:
.............................................................................................................
.............................................................................................................
............................................................................................................
............................................................................................................
............................................................................................................
....................................................